- Next Level
L’enseignement clinique
Un enseignement efficace permet aux médecins-assistant(e)s et de réactiver des connaissances et d’entraîner la pensée complexe. Comment réussir malgré une journée de travail bien remplie?
15.10.2024

Quelles sont mes tâches en tant que chef(fe) de clinique?
L’une des tâches principales est d’encourager l’apprentissage au quotidien en clinique. Cela implique d’identifier avec le médecin en formation les lacunes dans les connaissances et de les combler par un apprentissage actif. Si la personne chargée de l’enseignement est motivée, cela se répercute aussi positivement sur les médecins en formation.
L’enseignement au quotidien en clinique dépasse le simple enseignement de connaissances médicales, car la manière de faire est aussi importante que le contenu. L’on peut également profiter de brèves séquences pour impliquer les médecins-assistant(e)s. Les conseils suivants vous montrent comment procéder:
Liste de contrôle pour l’enseignement
- Annoncer l’unité d’enseignement: «Voici un moment propice à l’enseignement. Abordons brièvement le sujet X ou le patient Y.» L’annonce d’une unité d’enseignement est plus facilement perçue comme telle et permet aux médecins-assistant(e)s d’endosser le rôle des apprenants.
- Vous n’avez pas besoin d’être parfait: Si l’on vous pose des questions auxquelles vous ne pouvez pas répondre, saisissez l’opportunité: «Bonne question, je n’ai aucune idée. Est-ce que quelqu’un d’autre dans la salle connaît la réponse? Non? Dans ce cas, je vous invite à consulter la littérature à ce sujet pour que vous puissiez nous l’expliquer demain.»
- Contrôler la bonne exécution: Veillez à ce qu’aucun mandat d’apprentissage ne soit oublié!
- Groupe cible: Orientez votre énergie sur les personnes qui écoutent et non pas sur celles qui ne manifestent aucun intérêt.
L’enseignement direct
Les discussions quotidiennes de cas, les visites ou les entretiens avec les proches, les rapports ou les interventions supervisées offrent de nombreux «moments propices à l’enseignement». Ils sont généralement courts, mais très efficaces. Ci-après quelques suggestions.
Demandes de précision: Renseignez-vous sur le niveau de formation des médecins-assistant(e)s. Cela vous aidera à identifier les lacunes et à adapter votre enseignement en conséquence. «Target, then teach».
Exemples concrets pour le quotidien
Le médecin-assistant se renseigne sur la dose correcte de diurétique: «Quelle quantité du médicament X dois-je administrer?» Vous pouvez répondre à cette question en lui demandant: «Quelle quantité voulez-vous lui administrer? Et pourquoi? Quelles sont vos considérations?»
Que se passerait-il, si...: Sur le plan mnémotechnique, il peut être judicieux d’adapter le problème.
Exemples concrets pour le quotidien
Selon l’exemple cité plus haut, vous demandez: «Quelle sera la dose chez un patient souffrant d’une insuffisance rénale? Ou si le patient n’a encore jamais pris de diurétiques? Qu’est-ce que cela changerait?»
One Minute Preceptor: Une variante formalisée de l’apprentissage contextuel est le «One Minute Preceptor» [1]. Le tableau 1 présente des exemples montrant comment le médecin-assistant(e) peut être impliqué au moyen de questions contextuelles lors de la présentation du patient. L’enseignant pilote l’unité d’enseignement.
![Tableau 1: «One Minute Preceptor» – étapes et exemples (en référence à [1])](/fileadmin/article_images/146510.png)
Vidéo sur le One Minute Preceptor:
SNAPPS: Pour «SNAPPS», les médecins-assistant(e)s doivent disposer de certaines connaissances sur le déroulement de ce modèle d’apprentissage; ce sont eux qui, contrairement au premier modèle, pilotent et déterminent le contenu de l’unité de formation postgraduée. Pour que le modèle fonctionne, il doit être connu du cabinet ou de la clinique et soutenu par les médecins cadres.
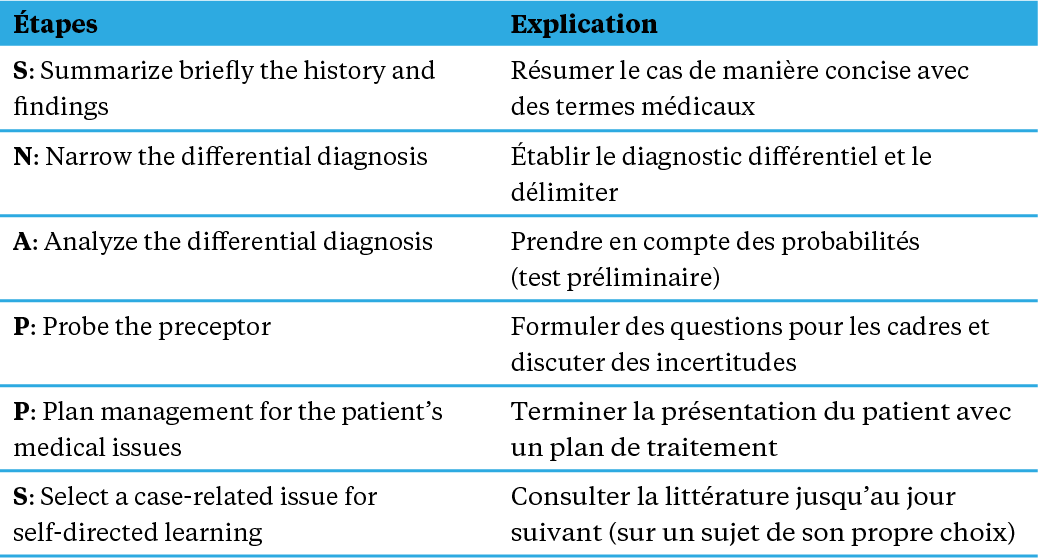
Vidéo sur SNAPPS:
Changement de rôle: Si vous êtes dans la situation où une sous-assistante présente un patient, vous pouvez demander au médecin-assistant d’assumer le rôle du médecin cadre. Cela accroît le sentiment de responsabilité, stimule les émotions et permet de mieux mémoriser l’unité de formation.
Répétition: A la fin de la journée, vous pouvez brièvement demander ce que les médecins-assistant(e)s ont appris aujourd’hui. Cette conclusion en fin de journée sert à la réflexion, à la répétition et donc au processus d’apprentissage. Elle permet aussi de corriger des erreurs et de vérifier le développement des connaissances. Ce faisant, vous dévoilez aussi une part de vous-même: Qu’avez-vous appris pendant cette semaine?
Vous trouverez un aperçu d’autres techniques d’enseignement clinique ci-après [3].
Enseignement en petits groupes
Il s’agit de groupes de quatre à douze personnes. La durée des unités d’enseignement peut aller de brèves séquences de 30 minutes à des ateliers de plusieurs heures. L’objectif de l’enseignement avec un nombre limité de personnes consiste à encourager de bonnes interactions. Le savoir du groupe dépasse toujours celui de l’individu.
Préparation: La préparation dépend de la taille du groupe et de la longueur de l’enseignement prévu.
- Quels sont les messages-clés? Le message peut être complexe («Vous devez impérativement expliquer la sick day rule au patient auquel vous prescrivez certaines insulines!») ou simplement («Pas de détermination des d-dimères sans calcul du revised Geneva score!»). Lorsque le message a été arrêté, réfléchissez à l’étape suivante sur la manière d’y amener le groupe. Un exemple clinique est généralement très utile.
- Combien de temps faut-il prévoir?
- Quelle situation d’apprentissage est adaptée?
- De quels outils ai-je besoin? Quels outils d’enseignement sont à ma disposition? Quel rôle les participants doivent-ils assumer? Une présentation PowerPoint est-elle utile? Le groupe doit-il élaborer ensemble un contenu? Voulez-vous former de petits groupes? Quiz? Avez-vous besoin d’un flip-chart, de crayons, de post-it, etc.? Avez-vous besoin d’aide?
- Enseignement par les pairs? L’enseignement par les pairs est très efficace. Donnez aux médecins-assistant(e)s et le temps d’expliquer ou d’enseigner quelque chose à leurs collègues.
Réalisation: Commencez avec la description du cas, une question introductive et un peu de théorie. Laissez aux participants le temps de réfléchir, soit dans le plénum ou en petits groupes. Posez par exemple trois ou quatre questions et accordez aux participants quelques minutes pour formuler en binôme des réponses.
Flipchart, post-it, posters, postes: Les résultats du travail de réflexion sont rassemblés et directement inscrits sur le flipchart pour ensuite être discutés dans le plénum.
Exercices de raisonnement clinique
Le raisonnement clinique se fonde sur des théories d’apprentissage qui, par l’activation des propres connaissances, permettent de mémoriser de nouvelles informations. Ce dernier paragraphe montre dans quel domaine cela peut s’appliquer à l’enseignement [3, 4, 5]: notre mémoire est divisée (dual process theory) en une mémoire de travail et une mémoire à long terme. Nous comparons rapidement et intuitivement les situations que nous connaissons, parce que nous les avons déjà apprises une fois, avec les connaissances correspondantes dans notre mémoire à long terme (pattern recognition). Cependant, si nous rencontrons une nouvelle situation, nous lançons des processus de réflexion analytiques. Nous traitons les informations disponibles, établissons des hypothèses, cherchons de nouvelles informations, rejetons des hypothèses – jusqu’à ce que nous obtenions un diagnostic et une thérapie appropriés (raisonnement hypothético-déductif). Ces deux processus sont complémentaires dans notre quotidien. Le tableau 3 montre comment nous pouvons nous entraîner au second et le combiner avec le premier.
![Tableau 3: Raisonnement clinique: s’entraîner au raisonnement hypothético-déductif et le combiner avec un apprentissage durable (adapté selon [7])](/fileadmin/article_images/146509.png)
Tout est une question d’entraînement
L’activation des processus de réflexion est au centre de toutes les techniques décrites. Les questions sont donc la clé du succès. Essayer et ne pas se laisser décourager. Tout est une question d’entraînement. Analysez ce qui vous convient et quels outils vous pouvez le plus facilement utiliser [8, 9, 10].
Et pour finir, demandez un feed-back à vos collègues, aux médecins-assistant(e)s et, s’ils y ont assisté, à vos supérieurs hiérarchiques. Cela vous permettra d’en profiter également.
Un guide pour le travail de chef(fe) de clinique
Le passage du statut d’assistant(e) à celui de chef(fe) de clinique s’accompagne de toute une série de nouvelles attributions. Outre les compétences médicales, il faut également avoir acquis davantage de compétences transversales comme les aptitudes en matière de bonne communication et les qualités didactiques et de leadership. La série «Next Level» de six articles illustre les défis qui se posent et propose des conseils pratiques et une aide pour le travail quotidien. Les textes légèrement adaptés et en partie abrégés sont tirés du guide «Die oberärztliche Tätigkeit – eine neue Herausforderung» et ont été mis à disposition par les éditions Hogrefe et les auteurs pour une républication. Le guide avec les textes complets et d’autres thèmes est disponible aux éditions Hogrefe ou auprès de la Société Suisse de Médecine Interne Générale (SSMIG).

Bibliographie
- Neher J, Gordon K, Meyer B, Stevens N. A fivestep «microskills» model of clinical teaching. J Am Board Fam Pract. 1992;5:419–24.
- Wolpaw TM, Wolpaw DR, Papp KK. SNAPPS: A Learner-centered Model for Outpatient Education. Acad Med. 2003;78:893–8. https://doi.org/10.1097/00001888-200309000-00010
- Irby DM, Wilkerson LA. Teaching when time is limited. BMJ. 2008;336:384–7. https://doi.org/10.1136/bmj.39456.727199.AD
- Triacca ML, Gachoud D, Monti M. Kognitive Aspekte medizinischer Fehler. Schweiz Med Forum. 2018;18(13–14):304–7. https://doi.org/10.4414/smf.2018.03060
- Nendaz M, Charlin B, LeBlanc V, Bordage G. Le raisonnement clinique: données issues de la recherche et implications pour l’enseignement. Pédagogie Médicale. 2005;6:235–54. https://doi.org/10.1051/pmed:2005028
- Nendaz M, Perrier A. Diagnostic errors and flaws in clinical reasoning: mechanisms and prevention in practice. Swiss Med Wkly. 2012;142:w13706. https://doi.org/10.4414/smw.2012.13706
- Eva KW. What every teacher needs to know about clinical reasoning. Med Educ. 2005;39(1):98–106. https://doi.org/10.1111/j.1365-2929.2004.01972.x
- Spencer J. ABC of learning and teaching in medicine: Learning and teaching in the clinical environment. BMJ. 2003;326:591–4. https://doi.org/10.1136/bmj.326.7389.591
- Harden R, Laidlaw J. Essential Skills for a Medical Teacher. An Introduction Teaching and Learning in Medicine. 3rd. ed. Amsterdam: Elsevier; 2020.
- Dent J, Harden R, Hunt D. A Practical Guide for Medical Teachers. 5th. ed. Amsterdam: Elsevier; 2017.



